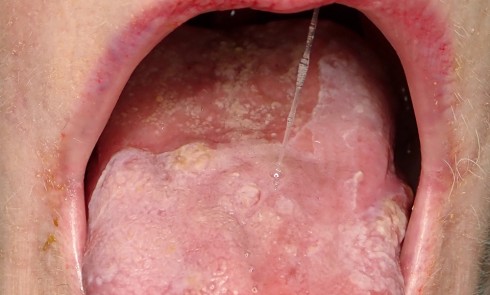
Le lichen oral recouvre plusieurs entités. Il s’agit de la pathologie de la muqueuse buccale la plus fréquente que tout chirurgien-dentiste rencontre dans son exercice quotidien. En revanche si cette pathologie est fréquente, elle n’en demeure pas moins complexe de par les nombreuses formes cliniques liées à des étiologies différentes (médicamenteuse, contact, maladies systémiques, idiopathiques) ou des topographies multiples (muqueuses buccales et génitales, peau, ongles, cuir chevelu…). Afin d’essayer de clarifier la prise en charge du lichen oral, le GEMUB, groupe d’étude multidisciplinaire de la muqueuse buccale a décidé d’élaborer des recommandations sur la prise en charge du lichen oral hors traitements. Ces recommandations ont été élaborées sur la base de la méthodologie d’élaboration de recommandations de bonne pratique par consensus formalisé de la Haute Autorité de Santé, entre le 15 décembre 2018 et le 6 décembre 2020. L’objectif était d’homogénéiser et d’optimiser les pratiques.
Rationnel
Le lichen oral est une pathologie inflammatoire chronique, dont la prise en charge implique différents praticiens : dermatologues, chirurgiens oraux, stomatologues, chirurgiens maxillo-faciaux, chirurgiens-dentistes, anatomopathologistes. Il n’existe pas de recom- mandations disponibles en France ou en Europe. Aux États-Unis, l’American Academy of Oral and Maxillofacial Pathology (AAOMP) et l’American Association of Oral Medicine (AAOM) ont élaboré des recommandations, monodisciplinaires, qui ne reposent pas sur une méthodologie systématique et ne sont pas gradées [1, 2]. Il existe des revues systématiques des interventions thérapeutiques dans le lichen plan oral, dont deux revues Cochrane, mais aucune n’aborde le bilan initial, la prise en charge des lésions lichénoïdes orales induites et le suivi des patients [3, 4].
Nouvelles définitions du GEMUB (tableau 1)
Le terme Lichen Oral (LO) est un terme générique qui peut correspondre à trois entités distinctes : le Lichen Plan Oral (LPO), les Lésions Lichénoïdes Orales (LLO), les Lésions Lichénoïdes Orales Induites (LLOI).
Le lichen plan oral est défini dans la classification OMS modifiée (van der Meij 2003) par les critères cliniques et histologiques suivants [5, 6] :
– critères cliniques : lésions d’aspect réticulées blanches bilatérales et symétriques (des lésions érosives, atrophiques, bulleuses ou en plaques ne sont acceptées comme formes cliniques de LPO qu’en présence de lésions réticulées ailleurs sur la muqueuse) ;
– critères histopathologiques : infiltrat cellulaire lymphocytaire en bande limité à la partie superficielle du chorion, vacuolisation et nécroses de l’assise épithéliale basale, absence de dysplasie épithéliale.
La lésion lichénoïde orale : toute lésion ressemblant à un LPO mais qui ne remplit pas strictement ces critères cliniques et histologiques ci-dessus est, par définition selon l’OMS, classée comme LLO.
Lésion lichénoïde orale induite : LLO qui s’améliore/disparaît après élimination du facteur inducteur (contact, médicamenteux, systémique).
Nous proposons la classification suivante qui prend en compte le caractère induit ou non des lésions lichénoïdes orales :
Le groupe de travail ne recommande pas de distinguer LPO et LLO en pratique, car cette distinction, telle qu’elle est définie par les critères de l’OMS, ne modifie pas la prise en charge diagnostique et thérapeutique.
Une liste de 22 questions a été établie et les recommandations ont été établies sur la base des données de la littérature et des avis d’experts. Une gradation des recommandations a été établie selon le niveau de preuve (tableau 2).
|
Tableau 1. Synthèse des définitions du lichen oral, Gemub 2020 |
|||
|
Lichen Oral |
Aspects cliniques |
Aspects histopathologiques |
Facteur inducteur |
|
LPO |
Typique |
Typique |
Non |
|
LLO |
Typique |
Compatible |
Non |
|
Compatible |
Typique |
Non |
|
|
Compatible |
Compatible |
Non |
|
|
LLOI |
Typique |
Compatible |
Oui |
|
Compatible |
Typique |
Oui |
|
|
Typique |
Typique |
Oui |
|
|
Compatible |
Compatible |
Oui |
|
|
Tableau 2. Grade des recommandations |
|
|
Grade A |
Preuve scientifique établie Fondée sur des études de fort niveau de preuve (niveau de preuve 1) : essais comparatifs randomisés de forte puissance et sans biais majeur ou méta-analyse d’essais comparatifs randomisés, analyse de décision basée sur des études bien menées. |
|
Grade B |
Présomption scientifique Fondée sur une présomption scientifique fournie par des études de niveau intermédiaire de preuve (niveau de preuve 2), comme des essais comparatifs randomisés de faible puissance, des études comparatives non randomisées bien menées, des études de cohorte. |
|
Grade C |
Faible niveau de preuve Fondée sur des études de moindre niveau de preuve, comme des études cas-témoins (niveau de preuve 3), des études rétrospectives, des séries de cas, des études comparatives comportant des biais importants (niveau de preuve 4). |
|
AE |
Avis d’experts En l’absence d’études, les recommandations sont fondées sur un accord entre experts du groupe de travail, après consultation du groupe de lecture. L’absence de gradation ne signifie pas que les recommandations ne sont pas pertinentes et utiles. Elle doit, en revanche, inciter à engager des études complémentaires. |
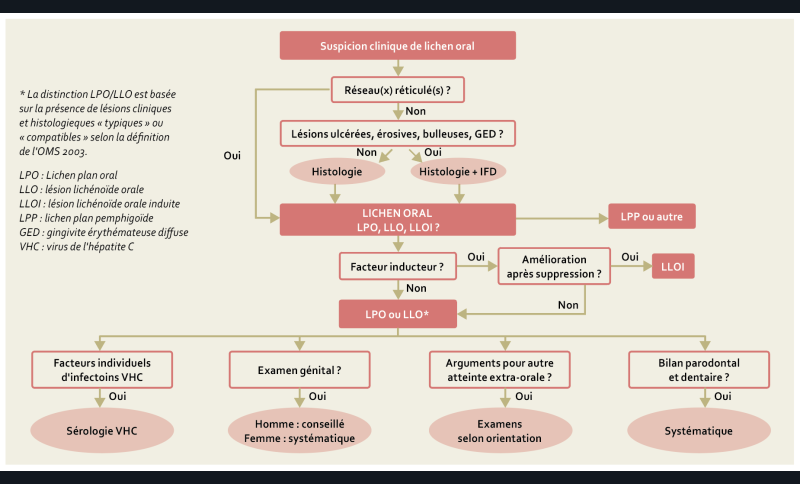
1. Arbre décisionnel du bilan initial du lichen oral.
Recommandations
Une liste de 22 questions a été établie et les recommandations ont été établies sur la base des données de la littérature et des avis d’experts. Une gradation des recommandations a été établie selon le niveau de preuve (tableau 2).
Recommandations sur le cadre nosologique et bilan initial du lichen oral [7] (fig. 1)
1/ Chez les patients présentant une suspicion de lichen oral, existe-t-il des critères cliniques et histologiques, à rechercher lors du bilan initial, pour différencier le lichen plan oral et les lésions lichénoïdes orales induites ou non ?
Les critères à rechercher sont la présence de facteurs inducteurs d’une lésion lichénoïde, telle qu’une maladie générale (maladie du greffon contre l’hôte, lupus, syndrome de Good…), un facteur local ou une cause médicamenteuse. Le diagnostic de lésion LLOI ne sera retenu qu’en cas de disparition/amélioration de la lésion après suppression du facteur inducteur. La distinction LPO et LLO ne modifie pas la prise en charge (AE).
2/ Chez les patients présentant une suspicion de lichen oral, doit-on systématiquement réaliser une biopsie lors du bilan initial ?
En présence de réticulations blanches typiques, une biopsie ne doit pas être réalisée systématiquement pour poser le diagnostic de lichen oral. La réalisation d’une biopsie est recommandée en l’absence de réticulations blanches typiques. La biopsie doit être réalisée en dehors d’une zone érosive ou ulcérée (AE).
3/ Chez les patients présentant une suspicion de lichen oral, doit-on systématiquement réaliser une immunofluorescence directe lors du bilan initial ?
La réalisation d’une IFD n’est pas systématique dans le bilan initial du lichen oral. Elle est recommandée dans les formes ulcérées, érosives, bulleuses et les gingivites érythémateuses diffuses, notamment pour éliminer une maladie bulleuse auto-immune (AE).
4/ Chez les patients présentant une suspicion de lichen oral, quand doit-on suspecter un lichen plan pemphigoïde, et quelle est la conduite à tenir ?
Un lichen plan pemphigoïde doit être suspecté en cas de présence de bulles dans le cadre d’un lichen oral. Une biopsie en muqueuse saine est indiquée pour une étude en immunofluorescence directe (congélation ou milieu de conservation : liquide de Michel) complétée par une autre biopsie sur une lésion évocatrice de lichen oral (milieu de conservation : formol) pour une étude histologique. Le diagnostic est prouvé si l’IFD montre un marquage linéaire de la jonction chorio-épithéliale en IgG et/ou IgA et/ou C3 associée à une histologie standard de lichen (Grade C).
5/ Chez les patients présentant une suspicion de lichen oral, doit-on réaliser systématiquement un dépistage des hépatites virales ?
Il n’y a pas d’intérêt à proposer de dépistage systématique de l’hépatite B chez les patients atteints de lichen oral (Grade B).
La prévalence de l’hépatite C en France étant faible, le dépistage systématique de l’hépatite C en cas de lichen oral n’est pas recommandé (AE).
Une sérologie VHC peut être proposée en cas de facteur de risque individuel (Recommandations Haute Autorité de Santé) et/ou de formes érosives ou résistantes au traitement (AE).
6/ Chez les patients présentant une suspicion de lichen oral, doit-on réaliser systématiquement un bilan parodontal et dentaire, lors du bilan initial, pour éliminer un facteur aggravant du lichen oral ?
Une prise en charge parodontale (éducation à l’hygiène orale et détartrage) et dentaire (élimination des facteurs traumatiques) est nécessaire chez les patients atteints de lichen oral compte tenu du bénéfice apporté (Grade C).
7/ Chez les patients atteints de lichen oral, doit-on rechercher systématiquement une atteinte génitale ?
Chez une femme atteinte de lichen oral, un examen génital doit être réalisé systématiquement (Grade C).
Chez un homme atteint de lichen oral, un examen génital doit être conseillé systématiquement (Grade C).
Le groupe d’experts rappelle qu’une atteinte extra-orale (cutanée, phanérienne, anale, œsophagienne, pharyngée, ophtalmique) du lichen doit être recherchée systématiquement (AE).
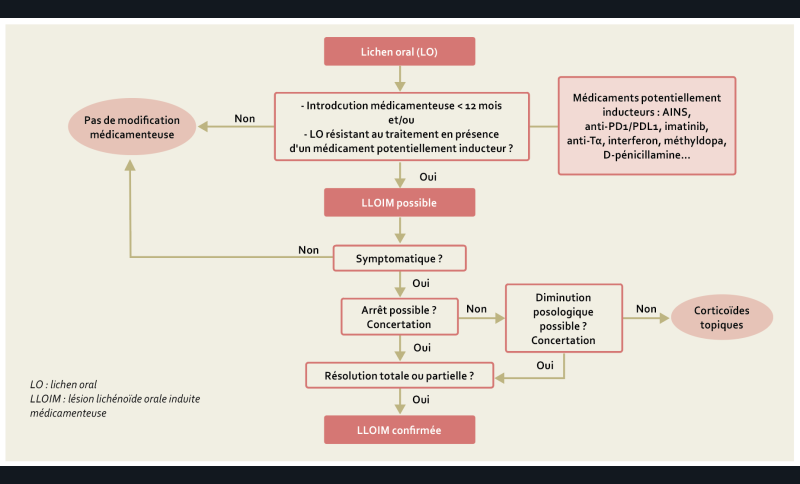
Recommandations sur le cadre nosologique et bilan initial du lichen oral [7] (fig. 2)
8/ Chez les patients présentant des lésions de lichen oral, quels éléments cliniques et histologiques peuvent faire évoquer une LLOIM ?
Une lésion lichénoïde orale induite médicamenteuse n’a pas de critère clinique et histologique spécifique (Grade C).
Le diagnostic de LLOIM doit être suspecté devant :
– l’apparition d’un lichen oral dans l’année suivant l’introduction d’un médicament (AE) ;
– un lichen oral résistant au traitement chez un patient prenant un médicament potentiellement inducteur (AE).
9/ Chez les patients présentant une suspicion de LLOIM, quels sont les médicaments inducteurs à rechercher et à partir de quel délai de prise ?
De nombreuses molécules ont été rapportées comme inductrices de LLOIM, majoritairement à travers des rapports de cas isolés. Les principaux médicaments sont les anti-inflammatoires non stéroïdiens, les inhibiteurs de points de contrôle immunitaires, l’imatinib, les anti-TNFα, l’interféron, la méthyldopa, la D-pénicillamine (Grade C).
Il existe peu de preuves scientifiques pour réaliser une liste exhaustive de médicaments inducteurs d’une LLOIM (AE).
La LLOIM apparaît selon un délai très variable, le plus souvent au-delà du premier mois de l’introduction du traitement inducteur (AE).
10/ Chez les patients présentant une suspicion de LLOIM, le traitement supposé inducteur doit-il être adapté ou arrêté ?
Une LLOIM asymptomatique ne nécessite pas l’arrêt du médicament inducteur (AE).
Une LLOIM symptomatique nécessite un arrêt du médicament inducteur en concertation avec le prescripteur (AE).
Dans des cas particuliers, en fonction du rapport bénéfice/risque, la concertation peut aboutir au maintien, à une adaptation posologique ou à une suspension du médicament inducteur (AE).
11/ Chez les patients présentant une suspicion de LLOIM et en cas de maintien du traitement inducteur, quels sont les traitements à préconiser en première intention ?
En cas de maintien du traitement inducteur, les corticoïdes locaux sont la 1re ligne thérapeutique d’une LLOIM symptomatique avec une surveillance rapprochée (Grade C).
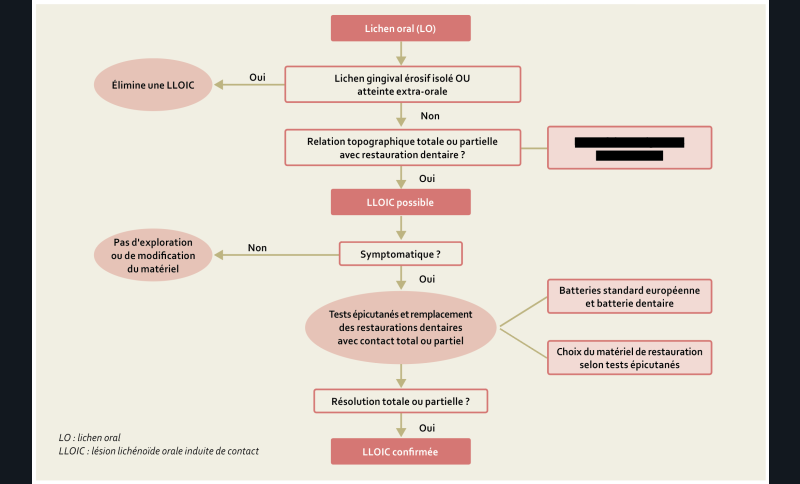
Recommandations sur les Lésions Lichénoïdes Orales Induites de Contact (LLOIC) [7] (fig. 3)
12/ Chez les patients présentant un lichen oral, quels éléments cliniques ou histologiques peuvent faire évoquer une LLOIC ?
Une LLOIC n’a pas de critère clinique et histologique spécifique (Grade C).
Le diagnostic de LLOIC doit être suspecté en présence des critères suivants (AE) :
• Critères cliniques :
– relation topographique directe complète ou partielle entre la lésion et le matériau de restauration dentaire (Grade B) ;
– absence ou mauvaise réponse aux traitements médicamenteux du lichen oral (AE)
• Histologie compatible avec le diagnostic de lichen oral (Grade B).
• Résultats des tests épicutanés positifs. (Grade B).
Un lichen gingival érosif isolé ou un lichen cutané n’orientent pas vers une LLOIC (Grade B).
Une atteinte extra-orale n’oriente pas vers une LLOIC (AE).
13/ Chez les patients présentant une suspicion de LLOIC, doit-on rechercher des matériaux dentaires inducteurs ?
Tout matériau dentaire, métallique ou non métallique, peut être impliqué dans une LLOIC (AE).
Les mercuriels (amalgame) étant le plus souvent incriminés, ils doivent être recherchés en priorité (Grade B).
14/ Chez les patients présentant une suspicion de LLOIC associée à des restaurations dentaires, quels tests épicutanés doivent être réalisés ?
La réalisation d’un test épicutané, associant une batterie standard et une batterie « matériau dentaire », est indiquée en cas de suspicion de LLOIC associée à des restaurations dentaires (Grade C).
15/ Chez les patients présentant une suspicion de LLOIC associée à des restaurations dentaires, doit-on remplacer le matériau dentaire incriminé chez les patients suspects de LLOIC ?
Le remplacement d’une restauration dentaire avec un contact partiel ou total avec la lésion doit être proposé devant une suspicion de LLOIC symptomatique persistante (AE).
16/ Chez les patients présentant une suspicion de LLOIC associée à des restaurations dentaires, comment choisir le matériau dentaire de remplacement ?
Il n’y a pas d’argument pour recommander un matériau de remplacement (AE).
Le choix du matériau dentaire de remplacement doit tenir compte du résultat des tests épicutanés s’ils ont été réalisés dans le cadre du diagnostic de la LLOIC (AE).
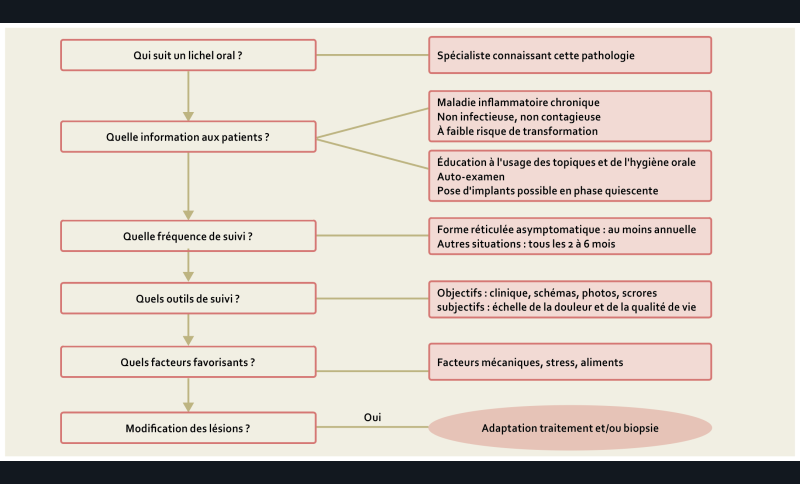
Recommandations sur le suivi du lichen oral [7] (fig. 4)
17/ Chez les patients présentant un lichen oral, quel professionnel médical doit assurer le suivi ?
Le suivi du lichen oral doit être réalisé par un spécialiste connaissant cette maladie, son traitement et ses complications (AE).
18/ Chez les patients présentant un lichen oral, quelle doit être la temporalité du suivi ?
La surveillance du lichen oral est au moins annuelle (forme réticulée asymptomatique).
Pour les autres formes, elle doit être adaptée et intensifiée, tous les 2 à 6 mois, en fonction de la sévérité clinique et de l’efficacité des traitements (AE).
19/ Chez les patients présentant un lichen oral, quels sont les critères d’évaluation au cours du suivi ?
Le lichen oral doit être suivi grâce à des critères objectifs (score spécifique de la maladie et/ou photographie et/ou schéma et/ou description) et subjectifs (échelle d’évaluation de la douleur et/ou questionnaire sur la qualité de vie) (AE).
Une biopsie doit être réalisée en cas de modification suspecte d’une lésion (Grade C).
20/ Chez les patients présentant un lichen oral, quelles informations doivent être fournies au patient durant le suivi ?
L’information et l’éducation du patient (application des topiques, hygiène orale) et l’auto-surveillance du patient sont essentielles dans la prise en charge du lichen oral (AE).
Les patients doivent être informés que le lichen oral est une maladie inflammatoire chronique, non infectieuse, non contagieuse et qui présente un faible risque de transformation maligne (1 à 3 %) (Grade B).
L’auto-examen doit être conseillé pour conduire à une consultation plus précoce et/ou une adaptation du traitement en cas de modification de la lésion (AE).
21/ Chez les patients porteurs d’un lichen oral, quelle est la prise en charge des facteurs favorisant les poussées inflammatoires ?
Les facteurs favorisant les poussées inflammatoires ou les douleurs sont les évènements de vie stressants, certains aliments, des facteurs mécaniques (phénomène de Koebner) (AE).
En cas de poussée ou de douleurs ces facteurs favorisants devront être recherchés :
- les aliments s’ils sont identifiés, doivent être évités (AE) ;
- les facteurs mécaniques oraux (frottement de prothèses dentaires mal ajustées, restaurations dentaires traumatisantes…) doivent être corrigés (AE).
22/ Chez les patients présentant un lichen oral, la thérapeutique implantaire est-elle envisageable ?
La mise en place d’implant n’est pas contre-indiquée chez les patients atteints de lichen oral et les taux de succès implantaires sont comparables à ceux de la population générale (Grade C).
Conclusion
Ces recommandations, les premières du GEMUB, doivent servir de guide de prise en charge du lichen oral par tous les odontologistes et les médecins concernés par la pathologie.
(1) Université de Bordeaux, Inserm U1026, service de chirurgie orale, CHU Bordeaux ; (2) Aix Marseille Univ, APHM, CNRS, EFS, ADES, Hôpital de la Timone, Unité de chirurgie orale, Marseille ; (3) Dermatologie, CHU de Montpellier ; (4) Odontologie, Hôpital La Pitié Salpetrière – Université Paris Diderot ; (5) Anatomie Pathologique, Hôpital La Pitié-Salpêtrière, Paris ; (6) Dermatologie, Hôpital Avicenne; Bobigny ; (7) Chirurgie Maxillo-faciale, Hôpital La Pitié-Salpêtrière, Paris ; (8) Chirurgie Orale, CHU de Montpellier ; (9) Odontologie, CHU de Tours ; (10) Dermatologie, IUCT Oncopôle, Toulouse ; (11) Dermatologie, CHU de Nantes ; (12) Dermatologie, CHU de Tours, Université de Tours ; (13) Aix Marseille Univ, APHM, Inserm, MMG, Hôpital de la Timone, Unité de chirurgie orale, Marseille.
Jean-Christophe Fricain
PU-PH, Université de Bordeaux. Directeur de l’unité mixte de recherche INSERM-Université (BioTis). Responsable de l’Unité d’activité médicale : Pathologies des muqueuses et douleurs oro-faciales du service de chirurgie orale du CHU de Bordeaux. Membre du comité éditorial de L’Information Dentaire
Bibliographie
- 5Meij EHVD, Waal IVD. Lack of clinicopathologic correlation in the diagnosis of oral lichen planus based on the presently available diagnostic criteria and suggestions for modifications. J Oral Pathol Med 2003 ; 32 (9) : 507-12.









Commentaires