Introduction
Il convient donc à ce stade de faire une première clarification entre une perte osseuse péri-implantaire « initiale » associée à des paramètres chirurgicaux, au type d’implant, aux spécificités anatomiques du site et aux particularités du patient, et une perte osseuse dite « secondaire » qui est une entité pathologique associée à la plaque dentaire et que l’on qualifie de péri-implantite, la première pouvant d’ailleurs créer les conditions pour l’apparition de la seconde.
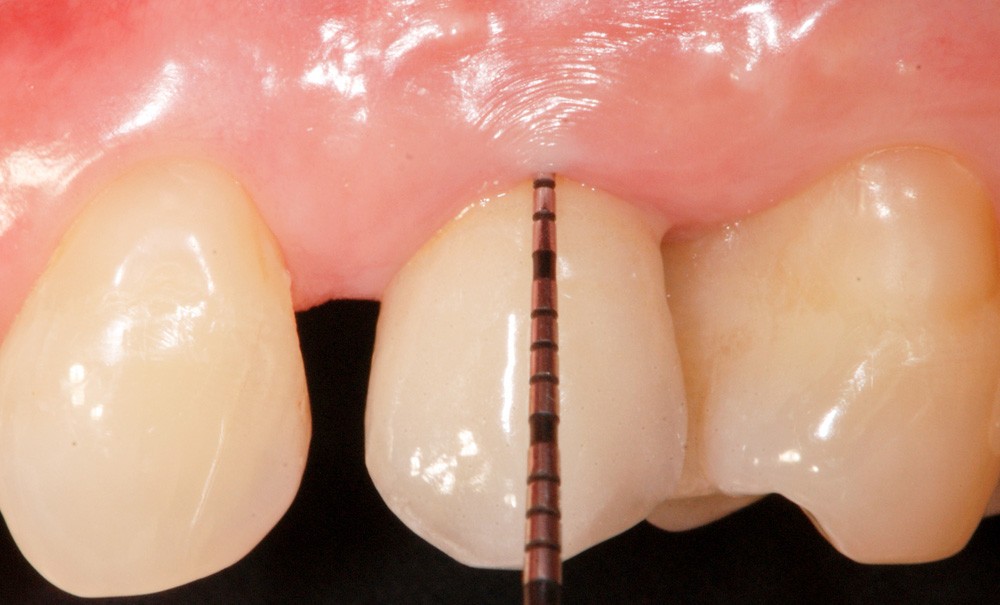
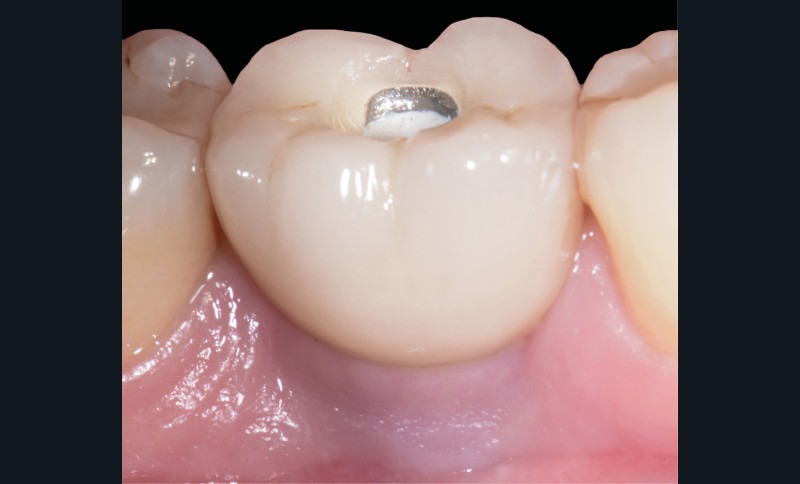
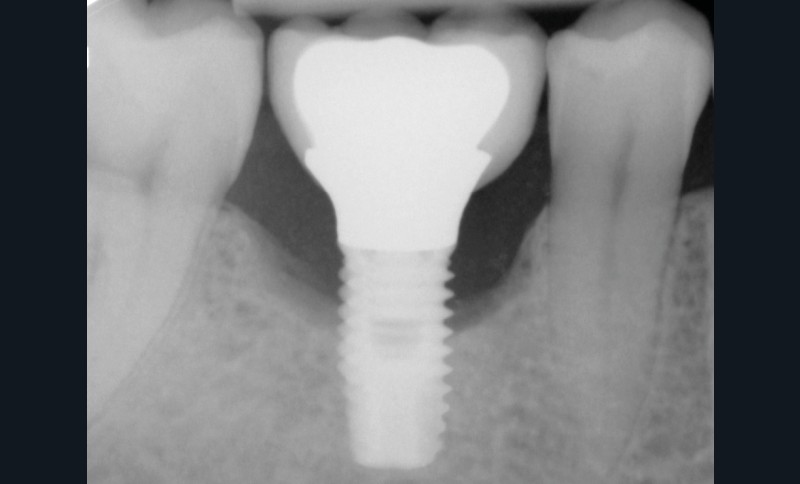
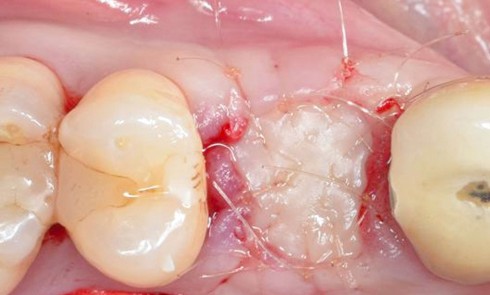
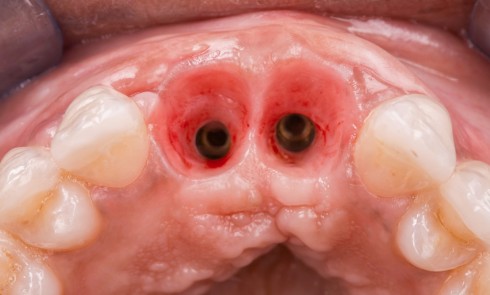
Les critères qui permettent de diagnostiquer une péri-implantite sont aujourd’hui bien établis, les voici rappelés : signes cliniques d’une inflammation péri-implantaire (gonflement, rougeur, saignement au sondage et/ou suppuration) (fig. 1a), perte osseuse péri-implantaire au-delà de celle constatée après la cicatrisation « initiale » (fig. 1b), augmentation de la profondeur de poche au sondage en comparaison de la profondeur de poche identifiée lors de la mise en place de la restauration prothétique [2, 23]. En l’absence de documents radiographiques préexistants, une perte osseuse supérieure ou égale à 3 mm en association avec un saignement au sondage et une profondeur de poche au sondage supérieure ou égale à 6 mm permet également de poser le diagnostic de péri-implantite [23].
Au cours des dernières années, la prévalence des péri-implantites a fait l’objet de nombreuses controverses, notamment en raison des biais méthodologiques de certaines études et de l’hétérogénéité des critères retenus (notamment en matière de perte osseuse).
À titre d’exemple, la revue systématique de Zitzmann et Berglundh en 2008 [32] évoque une prévalence comprise entre 28 et 56 % des patients.
L’écart type ainsi que l’importance des chiffres interpellent. Ils sont toutefois à relativiser, les auteurs n’ayant pu retenir que quatre études correspondant à deux groupes de patients.